Fundamentos em Doenças Valvares – tudo o que você precisa saber sobre estenose aórtica – Episódio 6: quais os tratamentos disponíveis
Dra. Daniella Cian Nazzetta

Por se tratar de uma obstrução anatômica da valva aórtica, o tratamento da estenose aórtica baseia-se na abertura do fluxo de sangue através da valva. Dessa forma, temos três tipos de abordagens disponíveis: cirurgia convencional de troca valvar, implante transcateter de bioprótese aórtica (TAVI, do inglês transcatheter aortic valve implantation) e valvoplastia aórtica por cateter balão.
A indicação clássica e inequívoca de tratamento abrange pacientes com estenose aórtica anatomicamente importante associada a sintomas clássicos como dispneia, angina e/ou síncope. Em alguns casos especiais, os pacientes podem apresentar valvopatia importante, porém sem a presença de sintomas. Nesses casos, para indicação de procedimento, devemos avaliar também a presença de complicadores nos exames de ecocardiograma transtorácico e teste ergométrico. Caso o paciente apresente algum complicador ou marcador de mau prognóstico, deve-se prosseguir para intervenção, mesmo que o paciente não apresente sintomas.
No caso de pacientes com valvopatia anatomicamente importante, porém na ausência de sintomas e de complicadores, realizamos monitoramento regular, incluindo consultas e realização de ecocardiograma transtorácico pelo menos duas vezes ao ano, ou antes desse período, caso o paciente apresente qualquer sintoma cardiológico.
A escolha do tipo de procedimento deve ser individualizada, levando em consideração alguns fatores como: idade, comorbidades, fragilidade, expectativa de vida, anatomia, escores de risco pré-operatório, dentre outros. A cirurgia convencional de troca valvar aórtica ainda é considerada primeira escolha em pacientes com menos de 70 anos, de baixo risco cirúrgico e sem contraindicações, com classe de recomendação IA. Pode ser considerada em pacientes com mais de 70 anos, de baixo risco, com mesma classe de recomendação, e em pacientes de risco intermediário, a depender da disponibilidade de outros procedimentos, com classe de recomendação IIaA. A escolha da prótese implantada, mecânica ou biológica, deve levar em consideração a idade do paciente (próteses biológicas têm durabilidade menor que a prótese mecânica), risco de sangramento e aderência ao uso de antociagulante (prótese mecânica requer anticoagulação com varfarina ad aeternum).
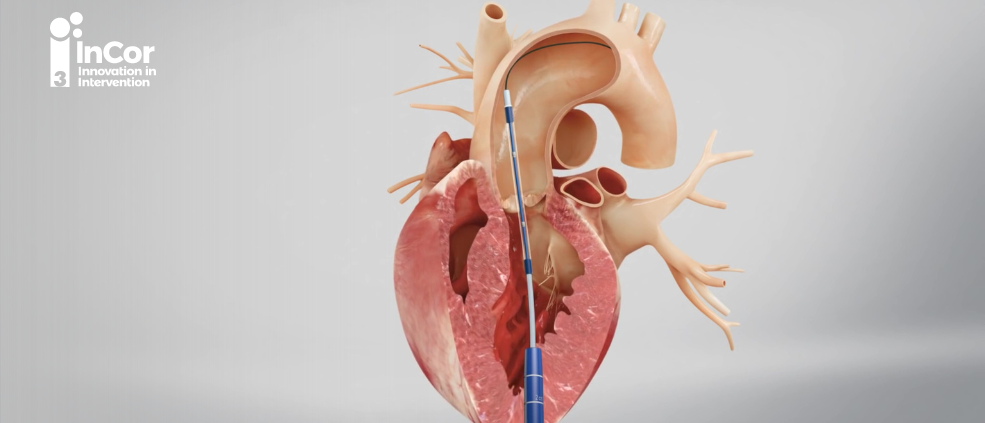
A realização do procedimento de implante de bioprótese valvar aórtica por via transcateter está indicada para pacientes com mais de 70 anos, com risco cirúrgico intermediário, alto ou proibitivo, com alguma contraindicação à cirurgia convencional e em pacientes com fragilidade, com classe de recomendação IA. Alguns estudos já demonstraram a não inferioridade do procedimento em pacientes mais jovens, porém atualmente a recomendação das Diretrizes Brasileira de Valvopatias é considerar o procedimento a partir de 70 anos. O acesso preferível é o transfemoral, porém o paciente deve ter anatomia elegível para o implante do dispositivo, avaliada através do exame de angiotomografia de aorta. O procedimento também pode ser realizado por acessos alternativos, como transapical, transcarotídeo ou pela artéria subclávia, porém oferece maior risco para esse grupo de pacientes.
Por último, a valvoplastia aórtica por cateter-balão é um procedimento que consiste na passagem de um cateter com um balão expansível através da valva, promovendo sua abertura. A durabilidade dos resultados da valvoplastia aórtica por cateter-balão é curta, por isso não é considerada como um procedimento definitivo. Assim, está reservada como ponte para terapia (cirurgia ou TAVI) em pacientes com instabilidade hemodinâmica ou com sintomas muito avançados, e como tratamento paliativo em pacientes sintomáticos e com contraindicação a qualquer um dos outros dois procedimentos disponíveis.
O tratamento medicamentoso é uma opção para alívio dos sintomas até a realização do procedimento, mas não como terapia permanente. O principal medicamento utilizado é a furosemida, diurético de alça, que irá promover melhora da congestão e consequentemente alívio dos sintomas apresentados pelo paciente. Em alguns casos, é necessário associar outros diuréticos para promover bloqueio duplo ou triplo do néfron para alívio da congestão. Porém, apenas com o tratamento definitivo de substituição valvar teremos a melhora definitiva dos sintomas e impacto no prognóstico.
Referências:
- Tarasoutchi F, Montera MW, Ramos AIO, et al. Update of the Brazilian Guidelines for Valvular Heart Disease – 2020. Atualização das Diretrizes Brasileiras de Valvopatias – 2020. Arq Bras Cardiol. 2020;115(4):720-775. doi:10.36660/abc.20201047
- Vahanian A, Beyersdorf F, Praz F, et al. 2021 ESC/EACTS Guidelines for the management of valvular heart disease [published correction appears in Eur Heart J. 2022 Feb 18;:]. Eur Heart J. 2022;43(7):561-632. doi:10.1093/eurheartj/ehab395
- Otto CM, Nishimura RA, Bonow RO, et al. 2020 ACC/AHA Guideline for the Management of Patients With Valvular Heart Disease: Executive Summary: A Report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines [published correction appears in Circulation. 2021 Feb 2;143(5):e228] [published correction appears in Circulation. 2021 Mar 9;143(10):e784]. Circulation. 2021;143(5):e35-e71. doi:10.1161/CIR.0000000000000932
- Iung B, Pierard L, Magne J, Messika-Zeitoun D, Pibarot P, Baumgartner H. Great debate: all patients with asymptomatic severe aortic stenosis need valve replacement. Eur Heart J. 2023;44(33):3136-3148. doi:10.1093/eurheartj/ehad355
Assista ao vídeo
Vamos falar sobre os tratamentos disponíveis para a Estenose Aórtica? Na nova aula de Fundamentos em Doenças Valvares – tudo o que você precisa saber sobre Estenose Aórtica, a Dra. Daniella Nazzetta explica os três tratamentos para a condição e as recomendações de cada um.

 O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention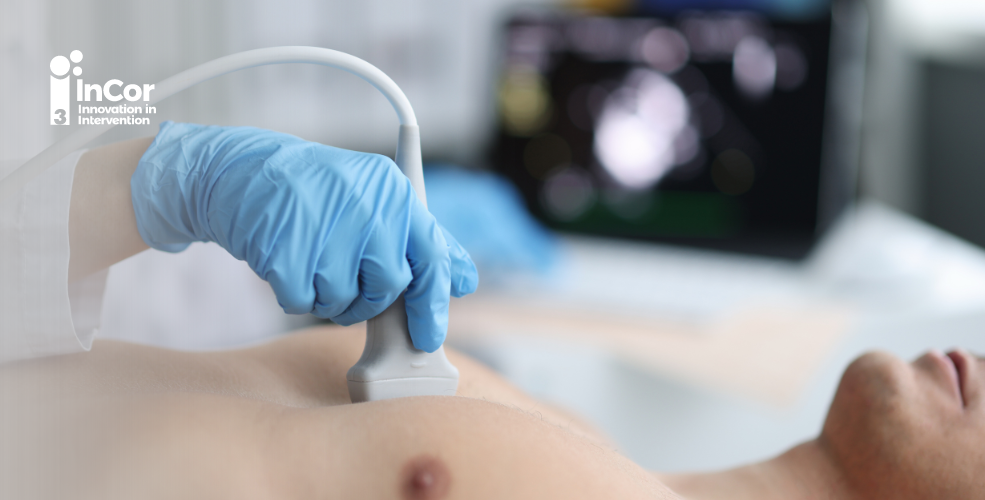
 O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention
 O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention
