Lesão de Tronco de coronária esquerda: ICP vs. CRM Análise crítica dos principais estudos
Dra. Luhanda Leonora Cardoso Monti Sousa
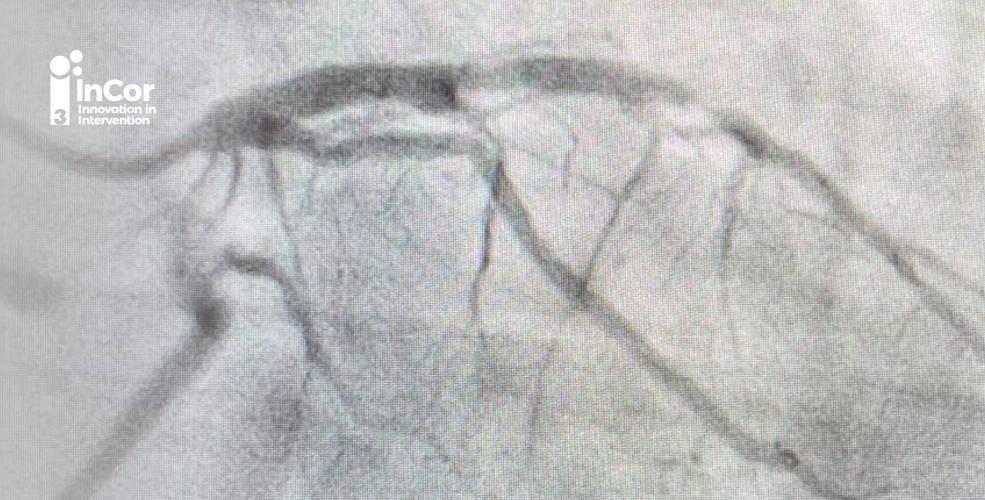
A presença de lesão em TCE ≥ 50% desprotegido, constitui uma das principais indicações prognósticas de revascularização do miocárdio, dada extensa área de miocárdio em risco e alto risco de morte súbita. Portanto, recebe recomendação classe 1 pelas principais diretrizes mundiais.
Por muito tempo, a cirurgia de revascularização do miocárdio (CRM), era o único método de revascularização possível. No entanto, com o avanço das novas plataformas de stents e o uso de imagem intravascular, como o ultrassom intravascular (IVUS), a intervenção coronária percutânea (ICP) contemporânea passou a fazer parte do arsenal terapêutico da lesão de TCE.
A primeira evidência de que a revascularização poderia aumentar a sobrevida desses pacientes veio de uma sub análise dos 91 pacientes (dos 686 total do estudo), do ECR The Veterans Administration Coronary Artery Bypass Surgery Cooperative, na década de 1970, a qual evidenciou maior sobrevida nos pacientes submetidos à CRM vs. tratamento clínico (TC) da época. A análise do registro CASS clínico (dos pacientes que não entraram no estudo randomizado) mostrou que a presença de estenose ≥ 50% em TCE (excluíram TCE ≥ 70%) é um forte preditor de mortalidade em pacientes que ficam em TC exclusivo. Posteriormente, uma metanálise de subestudos nessa população, corroborou o benefício da CRM. Desde então, nunca mais ninguém se atreveu a randomizar esses pacientes para TC, muito embora, nessa época, a CRM ainda se valesse de enxertos venosos e o TC de betabloqueador e nitrato, estando ambos aquém do ideal. Dessa forma, com o advento dos enxertos arteriais e stents farmacológicos de última geração, a comparação entre intervenção coronária percutânea (ICP) e CRM se fez necessária.
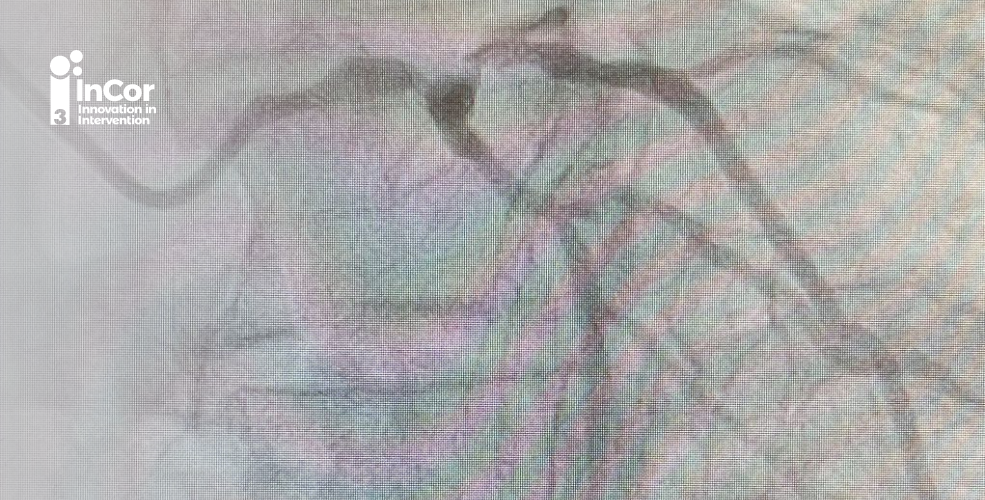
Nos anos 2000, a análise dos 705 pacientes com lesão de TCE do estudo SYNTAX, um ECR de não inferioridade, que randomizou pacientes com DAC triarterial ou lesão de TCE ≥ 50% para ICP vs. CRM, mostrou que na avaliação pro tercis de Syntax dos pacientes com lesão de TCE, quando o Syntax Score foi baixo (0-22) ou intermediário (23-32), a ICP foi não inferior à CRM aos 5 anos de seguimento para o desfecho composto de (morte por todas as causas, infarto, acidente vascular encefálico (AVE) ou revascularização adicional (MACCE). Contudo, no tercil de maior complexidade anatômica (Syntax Score >32), a ICP cursou com maiores taxas de MACCE, porém sem diferença em mortalidade. A justificativa se insere no fato de que o TCE grave com Syntax Score > 32 denota acometimento multiarterial concomitante, condição na qual a CRM já se mostrou soberana. Outrossim, a natureza das duas intervenções é distinta, a CRM possui maior capacidade em alcançar a revascularização completa por “by passar” todo o território pós estenose, protegendo o indivíduo de eventos isquêmicos futuros causados por lesões que venham a se desenvolver e instabilizar, ao passo que a ICP trata apenas lesões focais. De fato, o estudo mostrou maiores taxas de revascularização completa (63,2 %) com a CRM, do que com a ICP (56,7%) p=0,005. O estudo de sobrevida de 10 anos não mostrou diferença em mortalidade. Em 2011, o estudo PRECOMBAT (Premier of Randomized Comparison of Bypass Surgery versus Angioplasty Using Sirolimus-Eluting Stent in Patients with Left Main Coronary Disease), mostrou que a ICP com sirolimus foi não inferior à CRM em termos de MACCE.
Já na seara dos estudos contemporâneos designados à comparar ICP vs. CRM na lesão grave em TCE, foram desenhados o NOBLE (Nordic-Baltic-British Left Main Revascularization) e o EXCEL (The randomized clinical trials of left main coronary artery revascularization).
O estudo NOBLE foi um ECR que avaliou a não inferioridade da ICP com SF revestido por biolimus com polímero biodegradável vs. CRM, apenas em pacientes com acometimento de TCE≥ 50% ou com FFR <0,8 e no máximo 3 lesões adicionais não complexas, cuja mediana do Syntax Score foi de 22,5. No primeiro ano de seguimento as taxas de MACCE foram semelhantes entre os grupos, ao passo que no seguimento de 5 anos, a ICP cursou com maiores taxas de MACCE, sendo esta diferença impulsionada por IAM espontâneo e revascularização adicional, sem haver, no entanto, diferenças significativas em mortalidade geral e cardiovascular ou AVC.
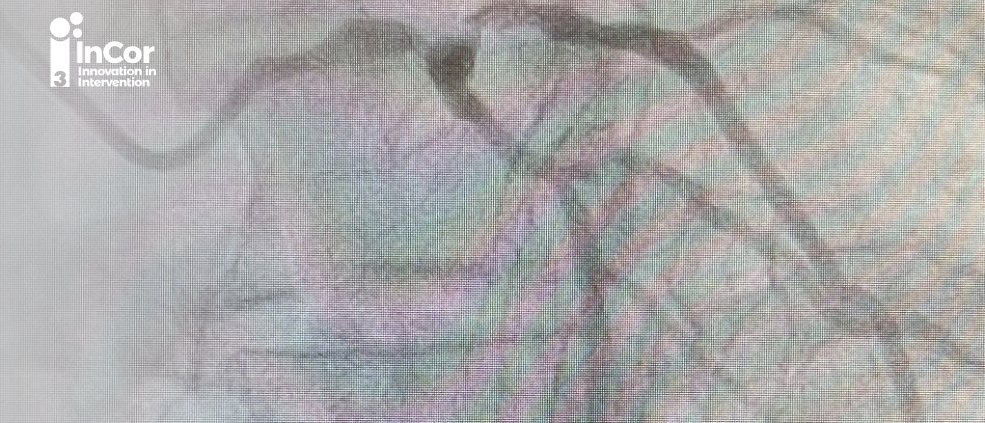
O polêmico estudo EXCEL, também de não-inferioridade, se propôs a avaliar pacientes com lesão de TCE de baixa ou moderada complexidade (Syntax Score < 33) para ICP com SF revestido de everolimus com polímero durável Xience vs. CRM. Diferentemente do NOBLE, o EXCEL conseguiu demonstrar a não inferioridade da ICP frente à CRM para o desfecho primário composto de morte por todas as causas, IAM (embora tenha incluído IAM peri-procedimento e espontâneo) ou AVC (ICP 22% vs. CRM 19%). Os autores concluíram que as duas intervenções são equivalentes. No entanto, algumas observações foram feitas por parte da comunidade médica na época da publicação, e que de fato devem ser levadas em consideração na tomada de decisão. A primeira foi o aumento significativo de morte geral do desfecho secundário (com todas as considerações de ser desfecho secundário) justificada pelos autores como sendo ao acaso e sem diferença para morte de causa cardíaca. A inclusão de AVE nos desfechos, claramente desfavorece a CRM, e, de fato, houve mais AVE 0-30 dias, embora a maioria fosse acidente vascular transitório (AIT) e sem diferença no longo prazo. A inclusão de IAM peri-procedimento foi inadequada, primeiro porque não tem o mesmo impacto que IAM espontâneo, depois que a definição de IAM, nesse estudo, não seguiu a classificação universal, considerando apenas o valor enzimático como critério. Além disso, foi utilizado o mesmo ponto de corte de CKMB para IAM peri-procedimento entre ICP e CRM, o que claramente desfavorece a CRM, na qual a injúria é sabidamente maior. Outro ponto é que, em estudos de não inferioridade, admite-se uma margem na qual o procedimento pode ser inferior ao padrão e mesmo assim é considerado não inferior, o que não é o mesmo que equivalentes. Além disso, a análise intention-to-treat em estudos de não-inferioridade pode favorecer a hipótese do autor, funcionado como viés.
Apesar dessas observações, o EXCEL foi um estudo bem desenhado e que, juntamente com o NOBLE, fomentou evidências robustas acerca da ICP vs. CRM em pacientes com lesão grave em TCE.
Mas como fica na prática: ICP vs. CRM?
A última diretriz de revascularização do miocárdio da AHA/ACC 2021 mantém a CRM como tratamento padrão na lesão grave em TCE, com recomendação classe 1 NE. A ICP ficou como opção com classe 2a, independente do valor do Syntax, o que configurou um upgrade quando comparado a diretriz europeia, na qual a ICP com syntax ≥ 33 era classe III, pois ainda não tínhamos os resultados do EXCEL e NOBLE.
De fato, a recomendação 2a quando baixa ou intermediária complexidade anatômica parece bem apropriada, principalmente em pacientes cujo risco cirúrgico é alto ou quando há fragilidade. Contudo, a grande questão recai no gerenciamento dos pacientes com lesão de TCE≥ 50% multiarteriais e Syntax Score > 33, já que esse foi o subgrupo que pior se saiu com a ICP do estudo SYNTAX, e, a esse respeito, nem o EXCEL e nem o NOBLE, possuem robustez suficiente, visto que nos dois estudos o Syntax score era < 33. Diferenciar lesão de TCE isolada de TCE + 2 ou 3 vasos é de suma importância para uma decisão assertiva, que deve ser individualizada e considerar outras características para a tomada de decisão, como fragilidade, factibilidade técnica e risco cirúrgico.
Considerando o EXCEL e o NOBLE, as taxas de eventos foram extremamente baixas quando comparadas aos mais antigos, provavelmente devido à utilização de novas tecnologias, como IVUS e stents de última geração. Deve-se considerar que esta não é a realidade da maioria dos centros brasileiros, logo ao pensar em indicar ICP na lesão de TCE, certifique se o hospital possui o arsenal tecnológico utilizado por esses estudos, bem como hemodinamicistas experientes. Nesse cenário, a tomada de decisão em conjunto com um Heart Team, torna-se de suma importância.
Referências:
- Veterans Administration Coronary Artery Bypass Surgery Cooperative Study Group. Eleven-year survival in the Veterans Administration randomized trial of coronary bypass surgery for stable angina. N Engl J Med. 1984 Nov 22;311(21):1333-9.
- Myers WO, Davis K, Foster ED, Maynard C, Kaiser GC. Surgical survival in the Coronary Artery Surgery Study (CASS) registry. Ann Thorac Surg. 1985 Sep;40(3):245-60.
- Neumann FJ, Sousa-Uva M, Ahlsson A, et al.; ESC Scientific Document Group. 2018 ESC/EACTS Guidelines on myocardial revascularization. Eur Heart J. 2019 Jan 7;40(2):87-165.
- Lawton JS, Tamis-Holland JE, Bangalore S et al.; 2021 ACC/AHA/SCAI Guideline for Coronary Artery Revascularization: A Report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. Circulation. 2022 Jan 18;145(3): e18-e114.
- Mohr FW, Morice MC, Kappetein AP et al.; Coronary artery bypass graft surgery versus percutaneous coronary intervention in patients with three-vessel disease and left main coronary disease: 5-year follow-up of the randomised, clinical SYNTAX trial. Lancet. 2013 Feb 23;381(9867):629-38.
- Park DW, Ahn JM, Park H etal.; Ten-Year Outcomes After Drug-Eluting Stents Versus Coronary Artery Bypass Grafting for Left Main Coronary Disease: Extended Follow-Up of the PRECOMBAT Trial. Circulation. 2020 May 5;141(18):1437-1446.
- Holm NR, Mäkikallio T, Lindsay MM et al.; Percutaneous coronary angioplasty versus coronary artery bypass grafting in the treatment of unprotected left main stenosis: updated 5-year outcomes from the randomised, non-inferiority NOBLE trial. Lancet. 2020 Jan 18;395(10219):191-199.
- Azzalini L, Stone GW. Percutaneous Coronary Intervention or Surgery for Unprotected Left Main Disease: EXCEL Trial at 5 Years. Interv Cardiol Clin. 2020 Oct;9(4):419-432.

 O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention
 O Triple I - InCor Innovation in Intervention
O Triple I - InCor Innovation in Intervention