5 MINUTOS EM VALVOPATIAS – Diretriz da ESC 2025 para Insuficiência Aórtica
Assista ao vídeo
No novo episódio da série “5 Minutos em Valvopatias”, Dr. Alberto Hüning traz as novas diretrizes de insuficiência mitral, que foram lançadas na ESC 2025.
Assista ao vídeo
No novo episódio da série “5 Minutos em Valvopatias”, Dr. Alberto Hüning traz as novas diretrizes de insuficiência mitral, que foram lançadas na ESC 2025.
Assista ao vídeo
No novo episódio da série “5 Minutos em Valvopatias”, Dr. Alberto Hüning traz os resultados das novas diretrizes de estenose aórtica, que foram lançadas na ESC 2025. Confira!
Assista ao vídeo
No novo episódio da série “5 Minutos em Valvopatias”, Dr. Alberto Hüning traz os resultados de um dos principais estudos em cardiopatia estrutural dos últimos tempos para responder a seguinte questão: existe benefício em realizar TAVI em pacientes portadores de estenose aórtica grave assintomáticos e sem complicadores?
Assista ao vídeo
Dr. Alberto Rodolpho Hüning traz o resumo de 3 artigos diferenciados no novo vídeo da série “5 Minutos em Valvopatias”. São eles: “Notion Trial”, “Desproporção paciente-prótese” e “TRI-SCORE”.
Dra. Luhanda Monti

Após a realização de uma intervenção coronariana percutânea (ICP) com stent farmacológico (SF), a dupla terapia antiplaquetária (DAPT) se torna imperativa para prevenir trombose de stent e eventos cardiovasculares. No entanto, até 40% dos pacientes possuem alto risco de sangramento. Na última década o tempo DAPT após uma ICP com SF tem sido extensivamente discutido em função das novas plataformas de stent, que possuem menor risco trombótico, bem como a ascensão de inibidores P2Y12 mais potentes. A esse respeito, diversos estudos testaram diferentes esquemas de abreviação da DAPT, geralmente entre 1 e 3 meses, utilizando inibidores P2Y12 mais potentes, como o ticagrelor e prasugrel, tanto em pacientes crônicos, quanto agudos, que foram submetidos a ICP com SF, trazendo resultados satisfatórios, a depender do risco de sangramento vs. trombótico. Todavia, restava saber como seriam os resultados com o clopidogrel, haja vista seu amplo uso na prática clínica. Foi neste cenário que se iniciou a saga de trails STOPDAP-2. No presente artigo, trago uma análise crítica do primeiro ano de seguimento.
STOPDAPT-2 2019 JAMA – Seguimento de 01 ano
Trata-se de um ensaio clínico randomizado (ECR) de não inferioridade, que se prestou a avaliar a não-inferioridade da DAPT com aspirina (AAS) e clopidogrel por 1 mês, seguida de monoterapia com clopidogrel Vs. DAPT por 12 meses, com relação aos desfechos cardiovasculares e de sangramento, em pacientes submetidos à ICP.
Desenho:
ECR, multicêntrico em 90 hospitais no Japão, de não-inferioridade, placebo controlado, cujas análises foram conduzidas com o princípio de intention to treat. N=3045 pacientes / Seguimento médio: de 12 meses
Os pacientes submetidos a ICP foram randomizados para
1 mês de DAPT 🡪 CLOPIDOGREL por 12 meses (1.523)
12 meses de DAPT 🡪 AAS+ CLOPIDOGREL por 12 meses (n = 1.522)
Critérios de inclusão:
Critério de exclusão:
Baseline:
Desfecho composto primário: Morte cardiovascular (CV), infarto agudo do miocárdio (IAM) e acidente vascular cerebral (AVC)- isquêmico ou hemorrágico, trombose de stent e sangramento maior ou menor por TIMI.
Desfecho composto secundário: Componentes individuais do desfecho composto primário.
Resultados:
O desfecho primário de morte, IAM, trombose de stent, AVC, sangramento TIMI maior/menor em 1 ano, ocorreu em 2,4% do grupo de DAPT por 01 mês em Vs. 3,7% no grupo de DAPT por 12 meses p. não-inferioridade<0,001 (p. para superioridade = 0,04).
Resultados secundários:
Conclusão: Em pacientes submetidos à ICP com SF eluído em everolimus, a DAPT (AAS+ Clopidogrel) por 01 mês seguida de monoterapia com clopidogrel por 01 ano, foi não inferior à DAPT por 12 meses para eventos cardiovasculares isquêmicos e superior quanto a redução de sangramento.
Comentários sobre a aplicação prática
A DAPT por 01 mês seguida de monoterapia com clopidogrel proporcionou um benefício líquido para os eventos cardiovasculares e hemorrágicos, impulsionado por uma redução significativa de eventos hemorrágicos sem aumento de eventos isquêmicos, quando comparada ao esquema de DAPT 12 meses.
Nesse momento, você pensa: Então posso fazer short dapt por um mês e seguir com clopidogrel apenas? Bom pessoal, ao aplicarmos este ou qualquer resultado de ECR à nossa prática, uma análise pormenorizada se faz necessária. Estudos de não-inferioridade devem ser interpretados com cautela, pois possuem nuances que os diferem dos estudos de superioridade.
🡪 O primeiro ponto é identificar a margem de não-inferioridade, que traduz o quanto se “aceita” que a nova terapia seja inferior a padrão, pois o fato de x droga ser não-inferior, não é o mesmo que dizer que são equivalentes. O STOPDAPT-2 teve 2,3% de margem de não-inferioridade, correspondendo a 50% da taxa estimada de eventos, estando, portanto, adequado.
🡪 Segundo ponto: Se atente ao tipo de análise. Diferentemente dos estudos de superioridade, em ECR de não-inferioridade, a análise intention-to-treat pode favorecer o grupo intervenção a depender do percentual de cross-over, fazendo com que pareça não haver diferença entre o tratamento padrão e o novo a ser testado, ou seja, fazendo o estudo ser positivo, sem que isso seja verdadeiro, portanto, em estudos de não-inferioridade, a análise per-protocol é mais adequada. Neste STOPDAP-2 embora a análise tenha sido por intention-to-treat, os autores também analisaram per protocol. A análise de não- inferioridade per protocol foi condizente com a análise intention-to-treat para o desfecho primário estando, portanto, adequada.
🡪 Finalmente, com relação ao baseline, notem que foram incluídos tanto pacientes com SCA, quanto com DAC crônica, sendo esta última, a maioria. Sabemos que estas são doenças fisiopatologicamente distintas e que a SCA traz consigo maior risco trombótico. Houve um aumento numérico de trombose de stent e IAM no grupo DAPT 01 mês. Posteriormente, o estudo STOP DAPT-2 ACS realizado apenas com pacientes agudos, testou DAPT 1-2 meses com AAS + clopidogrel vs. clopidogrel, mostrou redução de sangramento com Short DAPT, contudo, não atendeu aos critérios de não-inferioridade para os desfechos isquêmicos, além de mostrar uma tendência no aumento de IAM e trombose de stent. Além disso, a mediana do SYNTAX Score foi de 9, o que traduz uma população de baixa complexidade anatômica e talvez de menor risco trombótico. De fato, trata-se de uma população de risco trombótico e hemorrágico baixo ou intermédio, com base na pontuação de risco CREDO-Kyoto (92% e 93%, respetivamente) e de PARIS (86% e 80%, respetivamente).
Em suma, a mensagem final é de que a ICP com SF de nova geração, no contexto da DAC crônica, a DAPT por 1 mês seguida com clopidogrel, ao invés de 6 meses como mandam as diretrizes, pode ser uma opção plausível em pacientes de maior risco de sangramento, desde que o risco trombótico seja baixo. Já no cenário da SCA, como o risco isquêmico permanece elevado até 1 ano após o evento, sendo inclusive bem maior nos primeiros meses, até o momento, seguimos as recomendações de diretrizes, que orientam, manter DAPT por 12 meses como regra geral. A abreviação da DAPT neste cenário, deve ser individualizada em casos de alto risco de sangramento, pautada no tipo de stent e fármaco eluidor, bem como no tipo de IP2Y12 empregado.
Referências:
Watanabe H, Domei T, Morimoto T, et al. Effect of 1-Month Dual Antiplatelet Therapy Followed by Clopidogrel vs 12-Month Dual Antiplatelet Therapy on Cardiovascular and Bleeding Events in Patients Receiving PCI: The STOPDAPT-2 Randomized Clinical Trial. JAMA 2019;321:2414-27.
Watanabe H, Morimoto T, Natsuaki M,et al. STOPDAPT-2 ACS Investigators. Comparison of Clopidogrel Monotherapy After 1 to 2 Months of Dual Antiplatelet Therapy With 12 Months of Dual Antiplatelet Therapy in Patients With Acute Coronary Syndrome: The STOPDAPT-2 ACS Randomized Clinical Trial. JAMA Cardiol. 2022 Apr 1;7(4):407-417.
Assista ao vídeo
Neste novo vídeo da série “5 Minutos em Valvopatias”, Dr. Alberto Rodolpho Hüning traz o resumo de 3 artigos: “Proact Xa”, “Heyde Syndrome” e “TAVI in Cardiogenic Shock”.
Dr. Bruno Maeda
A tomografia computadorizada (TC) é um método diagnóstico não invasivo, com uso de radiação ionizante, sincronizado ao ciclo cardíaco via eletrocardiograma (ECG), podendo ou não exigir o uso de contraste endovenoso. A TC, apesar de não realizar isoladamente o diagnóstico de estenose aórtica, permite a avaliação detalhada das estruturas cardíacas, identificando sinais sugestivos e associados a essa patologia. Por exemplo, possibilita a identificação de espessamento e calcificação valvar aórtica, que infere algum grau de restrição de abertura e consequentemente estenose valvar. Ainda mais, permite identificação de consequências da sobrecarga pressórica a qual o ventrículo esquerdo está submetido pelo restrição de fluxo promovida pela estenose aórtica, como os sinais de hipertrofia miocárdica. Na estenose aórtica, as principais indicações da TC incluem:
Por outro lado, há algumas limitações em sua realização, incluindo a necessidade de o paciente manter apnéia durante a aquisição e tolerar decúbito. Em casos selecionados, como no estudo coronariano, o exame exige preparo com controle da frequência cardíaca e uso de vasodilatador. Há ainda a preocupação clínica em relação ao uso de contraste iodado e sua associação com nefropatia e alergia.
É realizado sem contraste, sincronizado ao ECG e quantifica o cálcio no aparato valvar, auxiliando na distinção entre estenose aórtica moderada e importante em casos de baixo-fluxo, baixo-gradiente paradoxal e naqueles sem reserva contrátil. Valores acima de 2000 (Agatston) para homens e 1300 (Agatston) para mulheres indicam calcificação significativa.
Protocolo TAVI e Valve-In-Valve Aórtico
O protocolo TAVI é realizado para o preparo pré-operatório do implante percutâneo de prótese valvar aórtica (TAVI). Sua avaliação inclui a análise das estruturas cardíacas, da aorta torácica e abdominal e das artérias ilíacas e femorais comuns. Analisa-se o escore de cálcio e morfologia valvar, dimensões do ânulo aórtico, altura das coronárias, dimensões dos seios de valsalva, calibre da aorta e seus ramos e as vias de acesso vascular (preferencialmente membros inferiores). Essas informações são importantes para a escolha da prótese, estimar risco de complicações e planejamento da via de acesso. Destaca-se que a altura de coronárias inferior a 12mm e seio de valsalva inferior a 30mm estão relacionados a risco de obstrução coronariana pela endoprótese. A área e perímetro do ânulo valvar definem o tamanho da prótese; em casos de ânulos pequenos ou grandes, é necessário verificar disponibilidade de prótese compatível e experiência do serviço em seu implante. Ainda, o calibre luminal mínimo dos acessos vasculares para o implante da maioria das próteses é de pelo menos 5mm.
O Protocolo de valve-in-valve aórtico é semelhante ao protocolo de TAVI, porém é voltado para pacientes com prótese valvar biológica já implantada previamente, avaliando as medidas da prótese antiga. Em casos selecionados pode-se projetar virtualmente a nova prótese para estimar seu posicionamento e possíveis complicações, como risco de obstrução do óstio das coronárias.
Pode ser feita concomitante com a avaliação do protocolo TAVI, sem aumentar a radiação ou contraste iodado. No entanto, na estenose aórtica importante, há restrições para o controle de frequência cardíaca e vasodilatadores, podendo limitar o estudo dos territórios coronarianos.
A TC é útil na análise pós-operatória de resultados e complicações, como obstrução coronariana, trombos e espessamento e restrição de mobilidade dos folhetos valvares (HALT e HAM). Auxilia no diagnóstico de disfunções de prótese e controle evolutivo após anticoagulação em casos de trombose da valva.
A TC é menos acurada que o ecocardiograma para avaliação de fluxos, graduação de disfunções valvares e identificação de vegetações pequenas. No entanto é interessante para complementar o diagnóstico de endocardite infecciosa e avaliar complicações paravalvares, como abscessos e pseudoaneurismas, que, quando presente, estão relacionados à maior gravidade.
Resumindo, a TC cardíaca é um exame não invasivo crucial na avaliação da estenose aórtica, planejamento de TAVI e valve-in-valve, e diagnóstico de complicações paravalvares. Dados importantes no protocolo TAVI incluem o grau de calcificação, altura das coronárias, dimensões do ânulo valvar e diâmetros vasculares, essenciais para a escolha da prótese e via de acesso, assim como para estimar risco de possíveis complicações perioperatórias e guiar quais cuidados específicos precisarão ser adotados para o sucesso do procedimento.
Bibliografia
Assista ao vídeo
Nessa nova aula de Fundamentos em Doenças Valvares – tudo o que você precisa saber sobre Estenose Aórtica, o Dr. Bruno Maeda explica sobre a tomografia computadorizada para diagnóstico e programação do procedimento TAVI.
Assista ao vídeo
Dr. Alberto Rodolpho Hüning traz o resumo de 3 artigos diferenciados no novo vídeo da série “5 Minutos em Valvopatias”. São eles: “Degenerative Mitral Regurgitation”, “Anticoagulants in TMVR” e “Pacemaker after TAVI”.
Qual a melhor terapia para o nosso paciente? TAVI ou cirurgia de troca valvar aórtica (SAVR)? Neste episódio do Podcast Triple I, os Drs. Carlos Campos, Pâmela Cavalcante, Roger Godinho e Vitor Rosa discutem sobre o estudo DEDICATE, que avalia as duas abordagens para o tratamento de Estenose Aórtica!
Dra. Luhanda Leonora Cardoso Monti Sousa
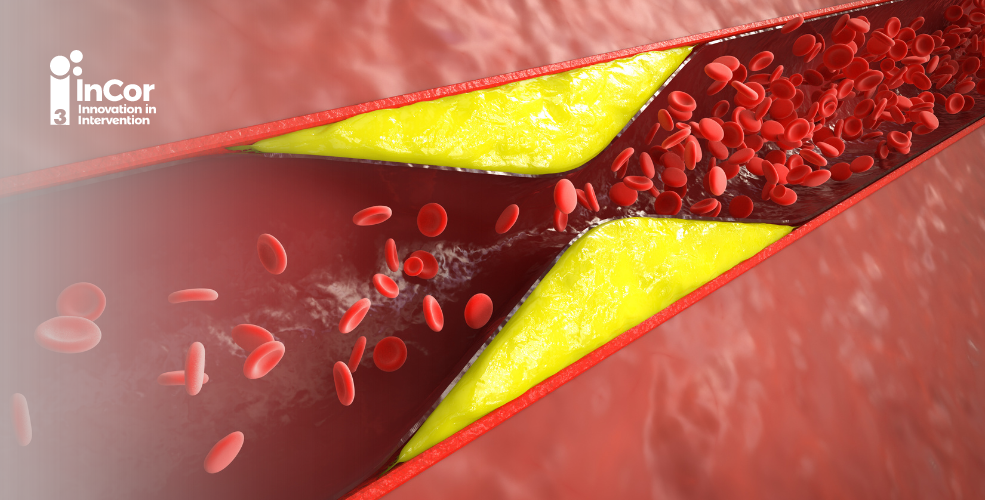
Em abril de 2024, o estudo PREVENT TRIAL, apresentado na Sessão Científica Anual do American College of Cardiology (ACC.24), Atlanta, GA, trouxe novos paradigmas no que tange as intervenções na doença arterial coronariana (DAC), abordando características de placas vulneráveis. O racional fisiopatológico se respalda no fato de que as síndromes coronarianas agudas (SCA), decorrem da ruptura de placas instáveis, mas que em grande parte, não apresentam estenoses angiograficamente significativas. Atualmente, cerca de 1,8 milhão de mortes anuais relacionadas à DAC, se devem às SCA. Embora o tratamento clínico focado em metas mais rígidas de LDL colesterol com estatinas, ezetimibe e inibidores da PCSK9, seja o tratamento padrão na estabilização de placas instáveis, o papel da intervenção coronária percutânea (ICP) preventiva neste cenário, ainda precisava ser explorado. O objetivo do estudo PREVENT foi avaliar o impacto da ICP preventiva em pacientes com lesões coronárias não fluxo limitante, mas com critérios de placa vulnerável, em comparação com a tratamento clínico otimizado (TCO) isolado.
Desenho do estudo
Trata-se de um ensaio clínico randomizado multicêntrico, open-label, placebo controlado, cujas análises foram conduzidas com o princípio de intention-to-treat.
Com uma mediana de 7 anos, 1.606 pacientes foram alocados randomicamente numa relação de 1:1 para receber:
ICP preventiva + TCO (n = 803) Vs. TCO isolado (n = 803)
Desfecho primário: morte cardiovascular, IAM do vaso alvo, revascularização do vaso alvo guiada por isquemia ou hospitalização por angina instável ou progressiva.
Desfecho secundário: componentes individuais do desfecho primário
Baseline
Critérios de inclusão:
Critérios de exclusão:
Características importantes:
Resultados:
Em 2 anos de seguimento, o desfecho primário composto para ICP + TCO VS. TCO isoladamente foi respectivamente: 0,4% vs. 3,4% (taxa de risco [HR] 0,11, intervalo de confiança [IC] de 95% 0,03-0,36, p = 0,0003).
Aos 7 anos: 6,5% vs. 9,4% (HR 0,54, IC 95% 0,33-0,87, p = 0,0097)
Principais resultados secundários para ICP + TCO VS. TCO isolado, foi respectivamente:
Discussão: Os resultados nos mostram que a ICP preventiva foi capaz de reduzir o desfecho primário aos 2 anos de seguimento, sendo os benefícios sustentados ao longo dos 7 anos. Embora o resultado positivo tenha sido às custas da redução de revascularização guiada por isquemia, sem diferença em desfecho duro, a redução de morte por todas as causas ou IAM do vaso alvo vista no desfecho secundário, fica como importante gerador de hipótese. Este estudo levanta importantes questões relacionadas à anatomia com foco nas características de vulnerabilidade vs. análise da FFR, que historicamente, têm sido usados para definir lesões que merecem revascularização. A taxa de eventos aos 7 anos foi bem baixa no braço TCO isolado, confirmando o seu sucesso, dada natureza difusa da aterosclerose. Contudo, este estudo abre portas para um possível benefício adicional da ICP preventiva em pacientes selecionados, sobretudo se a avaliação intravascular puder ser acompanhada de outras características, como os marcadores inflamatórios e níveis de LDL colesterol e, quem sabe a famosa Lp (a). Aguardamos pesquisas futuras.
Críticas:
As curvas se abrem muito precocemente, parecendo-se mais com a evolução de pacientes com SCA e, de fato, embora 84% sejam crônicos, estamos falando de 16% de pacientes com SCA, duas doenças cuja fisiopatologia e história natural são distintas;
A rigor, os resultados não diferem muito do que encontramos do estudo FAME 2, no qual a ICP foi benéfica em reduzir revascularização adicional, sem apresentar, no entanto, impacto em mortalidade. Contudo, abre precedentes para que tenhamos;
A proporção de pacientes que apresentavam exames de imagem altamente sensíveis para procurar placas vulneráveis, ainda foi baixa, podendo o estudo PREVENT tratar mais de pacientes com alta carga aterosclerótica de placa, do que de placa vulnerável propriamente dita;
O LDL colesterol basal estava fora da meta e uma minoria estava em uso de novas drogas como os IPCSK9. A aterosclerose é sistêmica e progressiva, se não seguirmos metas de LDL colesterol e atuarmos de maneiro sistêmica nos fatores de risco para instabilidade de placa, é razoável que tenhamos mais placas instáveis.
Conclusão:
Em pacientes com estenoses focais > 50%, não fluxo limitantes (FFR negativo) e com evidência de placa vulnerável, a ICP preventiva em associação ao TCO foi superior ao TCO isolado, na redução do desfecho primário de morte cardiovascular, IAM do vaso alvo, revascularização do vaso alvo guiado por isquemia ou hospitalização por angina instável ou progressiva aos 2 anos de seguimento. Esses benefícios foram sustentados em 7 anos de acompanhamento.
Referências:
Park SJ, Ahn JM, Kang DY, et al., on behalf of the PREVENT Investigators. Preventive percutaneous coronary intervention versus optimal medical therapy alone for the treatment of vulnerable atherosclerotic coronary plaques (PREVENT): a multicenter, open-label, randomized controlled trial. Lancet 2024;Apr 8:[Epub ahead of print].
Presented by Dr. Seung-Jung Park at the American College of Cardiology Annual Scientific Session (ACC.24), Atlanta, GA, April 8, 2024.